Профилактика мигрени - профилактическое лечение приступов

Что такое мигрень?
Мигрень – одна из самых частых видов первичных головных болей. Слово «первичная» означает, что такая боль возникает не по причине другого заболевания. По сути, это самостоятельное заболевание, некое нарушение функций головного мозга.
Как лечат мигрень?
Мигрень, как и любую другую первичную головную боль, пока невозможно излечить полностью, то есть убрать раз и навсегда. Учёные ещё не нашли такого способа. Но при этом врачи сейчас умеют эффективно лечить мигрень, то есть избавляют от приступов, делают их слабее и реже.
Есть два подхода к лечению мигрени лекарственными средствами:
- когда приступ возникает – его устраняют с помощью препарата (купируют). Для этих целей используют обычные обезболивающие (то, что они не помогают при мигрени – миф) или специальные лекарства, которые как раз помогают только при мигрени – триптаны;
- назначают профилактическое лечение, то есть постоянный, курсовой приём – уже других препаратов.
Что такое профилактическое лечение мигрени
К профилактике прибегают, когда приступы частые (чаще четырех дней в месяц) или очень тяжело переносятся и плохо поддаются препаратам для купирования. Основная цель при этом – снизить число дней с головной болью. Если у человека голова болела 20 дней в месяц, а стала болеть 10 – значит, профилактика работает.
Ещё профилактические препараты помогают работать лекарствам, которые принимают во время приступа, и позволяют уменьшить количество обезболивающих. Это важно, потому что излишнее увлечение обезболивающими часто приводит к новой головной боли. Такой вид боли называют лекарственно-индуцированной (или абузусной).
Для профилактического лечения мигрени используют препараты из самых разных групп, иногда весьма неожиданного назначения:
- противоэпилептические;
- бета-блокаторы (лекарства, которые обычно используют для снижения давления и урежения сердечного ритма);
- блокаторы рецепторов АТ1 – ангиотензиновых рецепторов (еще один кардиологический препарат);
- антидепрессанты;
- ингибиторы АПФ (и ещё один кардиологический);
- ботулинический токсин типа А (Ботокс) – только при хронической мигрени (≥ 15 дней в месяц). Препарат вводит не косметолог, а врач-невролог, это делается по особой схеме PREEMPT
Все эти препараты используют не для того, чтобы лечить эпилепсию, депрессию или проблемы с сердцем, а именно по той причине, что они помогают сделать приступы мигрени реже и слабее. И для профилактики мигрени используют не любые, а только определенные лекарства из этих групп.
Обычно профилактику начинают с небольшой дозировки препаратов и повышают постепенно, чтобы найти минимально эффективную дозу. Дозу считают эффективной, если число дней с головной болью уменьшается вдвое или больше. Курс профилактики длится от 6 до 12 месяцев.
Больше статей о головной боли читайте в нашем Телеграм-канале.
Литература:
- Диагностика и помощь при головных болях (на английском):
https://www.nice.org.uk/guidance/cg150/chapter/Recommendations#management-2 - Европейские принципы ведения пациентов с наиболее распространенными формами головной боли в общей практике.
- Профилактическое лечение эпизодической мигрени у взрослых (на английском):
https://www.aan.com/Guidelines/home/GetGuidelineContent/545
Photo by Polina Tankilevitch from Pexels
Другие статьи

Чем опасна затянувшаяся аура, разбираемся с нашим неврологом, специалистом по головной боли Ниной Ващенко. Это завершающая серию статья о редких, но опасных осложнениях мигрени.
«Аура — полностью обратимый (то есть проходящий без следа) неврологический симптом, который предшествует мигрени или сопровождает её.
Чаще всего аура может быть зрительной в виде:
- зигзагообразных линий;
- мерцания или вспышек света;
- зрительных галлюцинаций;
- слепых пятен (скотомы);
- затуманенного зрения.
Но иногда могут быть и другие проявления, в том числе ощущение покалывания или онемения в конечности или на одной стороне лица, трудности с речью. Типичная аура длится от 5 минут до часа.
Но если симптомы длятся до 7-10 дней, это может оказаться редкая форма ауры мигрени — персистирующая мигренозная аура. При ней есть риск ишемических повреждений головного мозга. А ещё за подобными симптомами может скрываться мигренозный инсульт, повреждение сетчатки или другие состояния.
Чтобы диагностировать персистирующую мигренозную ауру, помимо осмотра врача может потребоваться может потребоваться МРТ или КТ. При персистирующей ауре оно не покажет изменений, в отличие от мигренозного инфаркта (инсульта).
☝️Если вы наблюдаете у себя или близкого затянувшуюся ауру мигрени, обратитесь к врачу.
Больше статей о головной боли читайте в нашем Телеграм-канале.

Поэтому определенный тип питания может стать важной стратегией при лечении головной боли.
Об этом подробнее рассказала наш невролог-цефалголог, доктор медицинских наук Юлия Эдвардовна Азимова.
Какие продукты могут запустить процесс мигрени:
✔️колбаса, сосиски — в состав обработанного промышленным способом мяса входят консерванты: нитраты и нитриты. Именно они придают мясным изделиям такой приятный розовый цвет. Но у чувствительных к этим веществам людей могут провоцировать мигренозный приступ.✔️фастфуд — в его составе есть глутамат натрия, который вызывает активацию определенных зон головного мозга и может запускать мигренозную атаку.
✔️выдержанный сыр и сыр с плесенью — содержит аминокислоту тирамин, который в больших количествах тоже запускает в головном мозге каскад биохимических реакций и приводит к приступам мигрени.
✔️шоколад, кофе, чай — кофеин в этих продуктах может даже помочь при легкой головной боли, но злоупотреблять ими нельзя. Чрезмерный прием кофеиносодержащих напитков может сделать приступы мигрени чаще и сильнее.
✔️алкоголь, особенно красное вино — самый распространенный триггер мигрени. В нем содержатся несколько веществ, тот же тирамин и биофлавоноиды, способные спровоцировать мигрень. А этанол, который вызывает обезвоживание, выступает как дополнительный провокатор головной боли.
✔️цитрусовые — в них также есть тирамин, нежелательный для страдающих от мигрени.
→ Продукты-триггеры могут меняться в течение жизни. Это зависит от многих факторов, например, от гормонального фона, уровня стресса или течения самой мигрени.
Поэтому важно вести не только дневник головной боли, но и пищевой дневник, чтобы вовремя отследить влияние того или иного продукта.
После постановки диагноза мы часто рекомендуем на 2 недели убрать из рациона наиболее распространенные провокаторы мигрени.
После осторожно вводить по одному продукту и смотреть на свое самочувствие. Как правило, если это ваш триггер головной боли, то через 3-6 часов вы ее почувствуете.
Есть ли продукты, которые помогают снять головную боль?
В первую очередь, людям с мигренью важно регулярно питаться и не пропускать приемы пищи. Потому что голод может повлечь за собой мигренозную атаку на несколько часов и даже дней.При развернутом приступе мигрени вряд ли поможет что-то из продуктов. Да, нужно потреблять достаточное количество воды, чтобы избежать обезвоживания. Но в целом здесь необходимо комплексное лечение.
Если приступы стали слишком частыми, много триггеров, из-за которых нарушено ваше самочувствие, обратитесь за помощью к специалистам по мигрени — неврологам-цефалгологам.
Для записи и уточнения стоимости консультаций в нашей клинике можно позвонить нам по телефону, заполнить форму обратной связи на сайте или написать в мессенджеры.

Среди людей, которые обращаются к врачу с головной болью, подавляющее число с мигренью. В нашей стране это заболевание распространено у 20% трудоспособного населения. Это почти каждый пятый. Мигрень забирает самые продуктивные годы жизни, снижает трудоспособность и приносит экономические потери в виде прямых затрат на лекарства, обследования, консультации и непрямых из-за отсутствия на работе и низкой продуктивности.
В большинстве заболевание не представляет угрозы для жизни, но может стать хроническим, изводить человека и ухудшать качество жизни. Без должного лечения некоторые случаи могут привести к инвалидности. Поэтому важно обращать больше внимания на проблему мигрени, и наша задача как неврологов-цефалгологов — улучшить качество диагностики и лечения этого заболевания и помочь людям эффективнее с ним справляться.
Что такое мигрень без ауры?
Мигрень — неврологическое заболевание, которое в большинстве случаев носит наследственный характер и протекает в виде приступов пульсирующей односторонней головной боли, сопровождающейся тошнотой, рвотой или повышенной чувствительностью к свету и звукам.
Существует несколько видов мигрени, но глобально ее можно разделить на мигрень с аурой и без ауры. Они немного отличаются по механизму развития и симптоматике.
Аура — это фаза мигрени, во время которой у человека появляются зрительные, звуковые, тактильные или двигательные «спецэффекты». Они формируются из-за волны нервных импульсов, которые «прокатываются» по коре головного мозга, вызывая разнообразные ощущения. При простой мигрени без ауры ведущий признак заболевания — головная боль.
Мигрень без ауры — это преобладающий вид расстройства. Она встречается у 70-75% людей с жалобами на головную боль.
Причины развития мигрени без ауры
Мигрень — это нейробиологическое заболевание, в основе которого лежат повышенная возбудимость нейронов, изменения в работе тригемино-васкулярной системы и дисбаланс нейротрансмиттеров (CGRP, серотонин, оксид азота).
Определенные структуры головного мозга у людей с мигренью имеют повышенную возбудимость. Воздействие провоцирующих факторов запускает образование электрических импульсов. Они распространяются на тригемино-васкулярную систему, которая представлена волокнами тройничного нерва. Клетки системы синтезируют болевой нейропептид — кальцитонин ген-родственный пептид (CGRP), который расширяет сосуды твердой мозговой оболочки и вызывает нейрогенное воспаление. Происходит раздражение болевых рецепторов, за счет чего формируется ощущение сильной, пульсирующей головной боли.
У каждого человека, страдающего мигренью, свои триггеры (провокаторы) приступа. Чаще всего головную боль вызывают:
-
стресс;
-
нерегулярный прием пищи и строгие, ограничивающие диеты;
-
некоторые продукты (шоколад, цитрусовые, орехи, выдержанные сыры, продукты с глутаматом, кофеином);
-
недостаточное потребление воды;
-
алкоголь (особенно красное вино);
-
неправильный режим сна, когда его слишком мало или много;
-
менструация, прием гормональных средств;
-
изменение погоды;
-
физические нагрузки;
-
обонятельные и зрительные стимулы, например, духота, запах духов, яркий, мерцающий свет.
Цефалгологи «Университетской клиники головной боли» помогут вам выявить личные триггеры и научат эффективно избегать их.
Симптомы
Мигрень без ауры бывает эпизодической и хронической. При эпизодической форме приступы случаются не более 14 раз в месяц. Если головная боль беспокоит 15 и более дней в месяц на протяжении минимум 3 месяцев — это хроническая мигрень.
Мигрень без ауры всегда протекает по одному и тому же сценарию:
-
Продрома. Возникает перед приступом за несколько часов или за 1-2 дня. В этот период снижается концентрация внимания, появляются тревога, напряжение мышц шеи, колебания настроения, повышается чувствительность кожи головы, хочется спать. Возможно отвращение к пище или, наоборот, появляется желание съесть что-то особенное.
-
Фаза боли (4-72 часа). Проявляется, как правило, односторонней пульсирующей головной болью. Может сопровождаться тошнотой, рвотой, повышенной чувствительностью к свету, звукам и запахам.
-
Постдрома (до 48 часов). После приступа могут сохраняться небольшая слабость, раздражительность, трудности с концентрацией внимания.
Осложнения мигрени без ауры
Мигрень — это доброкачественное заболевание, и редко приводит к серьезным последствиям. Самыми частыми осложнениями мигрени без ауры являются:
-
Мигренозный статус — непрекращающийся приступ головной боли, который длится более 3 дней и часто сопровождается тошнотой и рвотой, что приводит к общему истощению и обезвоживанию организма. Он нередко возникает после приема слишком большого количества обезболивающих. Во время мигренозного статуса обычные методы лечения могут быть неэффективными, и в тяжелых случаях может потребоваться госпитализация. В «Университетской клинике головной боли» есть услуга по купированию мигренозного статуса. Мы используем 3-ступенчатую систему лечения, которая отличается высокой скоростью и эффективностью.
-
Трансформация эпизодической мигрени в хроническую. При хронической форме приступы цефалгии беспокоят человека 15 и более дней в месяц на протяжении как минимум 3 месяцев.
-
Депрессия и тревога. Они могут быть вызваны постоянными, изнуряющими головными болями и невозможностью жить полноценной жизнью. Также причиной развития депрессии при мигрени может быть общее серотониновое звено в патогенезе.
Какой врач лечит мигрень без ауры
Диагностикой, лечением и профилактикой всех видов мигрени в нашей клинике занимаются неврологи-цефалгологи, которые специализируются на проблеме головной боли. У нас работают ведущие эксперты мирового уровня, авторы многих научных статей в международных и российских изданиях, которые не только диагностируют и лечат все виды головных болей, но и обучают других врачей. В своей работе мы руководствуемся принципами доказательной медицины и не назначаем лишних обследований и анализов.
Диагностика
В нашей клинике мы проводим диагностику мигрени без ауры по международным стандартам. Консультация невролога-цефалголога проходит следующим образом:

-
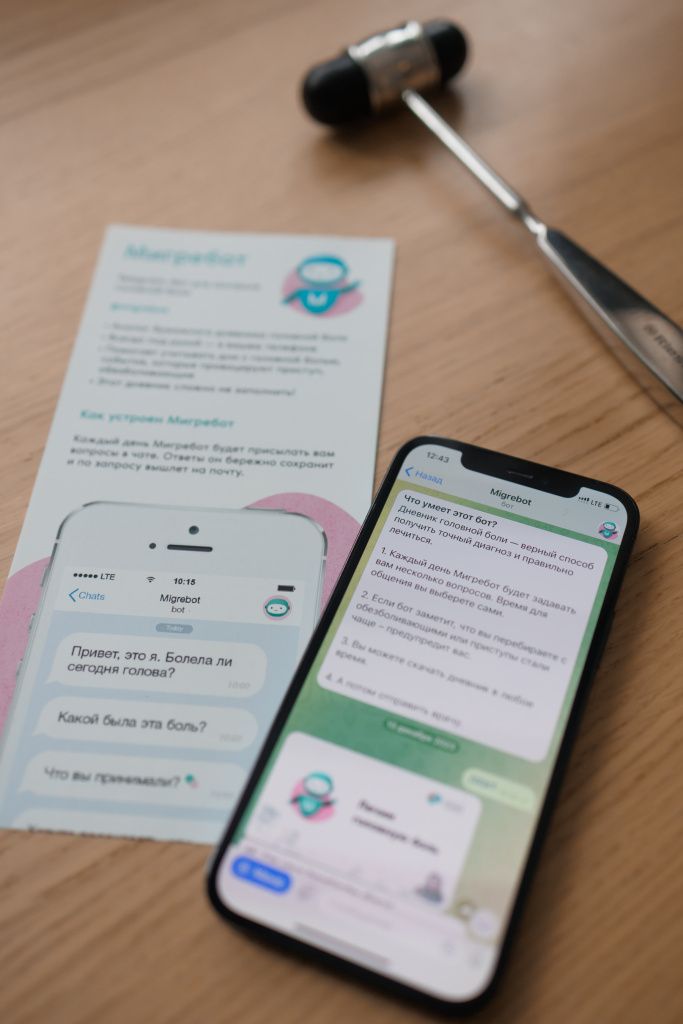
Опрос. Врач выясняет характер и локализацию головной боли, ее частоту и длительность. Устанавливает наличие провоцирующих факторов. В этом ему может помочь дневник головной боли, который мы рекомендуем вести людям с головной болью, например, Мигребот в Telegram.
-
Осмотр и исключение других причин цефалгии. Невролог-цефалголог проводит неврологический осмотр, измеряет давление и оценивает «красные флаги», которые могут указывать на вторичную причину головной боли из-за другого заболевания. Если такие признаки есть, то врач назначит дополнительные исследования, такие как КТ или МРТ, и консультации других специалистов. Если у вас есть результаты предыдущих исследований и выписки из истории болезни, доктор их проанализирует.
-
Объяснение диагноза, подбор методов лечения и профилактики приступов. Мы всегда подробно объясняем логику выставления диагноза, избегая сложных медицинских терминов, рассказываем о механизме развития мигрени, как лечат и предупреждают этот тип головной боли. После цефалголог вместе с вами подбирает лечение и методы профилактики мигрени, учитывая плюсы и минусы того или иного способа, противопоказания, индивидуальные особенности и привычки человека.
Если вам нужны рецептурные препараты, то врач выписывает их во время приема. Объясняет правила применения обезболивающих и ценность немедикаментозных методов профилактики мигрени. В конце выдает заключение и планирует дату следующего визита для оценки эффективности лечения.
Лечение и профилактика мигрени без ауры в нашей клинике
Лечение мигрени без ауры имеет два основных направления: купирование (прерывание) головной боли и профилактика приступов.
Купирование приступов
Чтобы лекарство сработало правильно, необходимо принимать его в самом начале головной боли и не изменять дозировку, которую назначил врач.
Для прерывания приступа используют различные группы препаратов:
-
нестероидные противовоспалительные препараты, иногда в комбинации с противорвотным средством;
-
аспирин;
-
парацетамол;
-
триптаны.
Профилактическое лечение
Цели профилактического лечения — уменьшить количество приступов, снизить интенсивность головной боли, облегчить симптомы и улучшить качество жизни в целом. Мы всегда совместно с вами решаем вопрос профилактики мигрени, учитываем ваш образ жизни, привычки и пожелания.
Эффективными препаратами для профилактики приступов являются:
-
противоэпилептические средства;
-
антидепрессанты;
-
лекарства для снижения артериального давления.
При хронической мигрени врач может предложить ботулинотерапию — инъекции ботулотоксина типа А, которые делают по специальному протоколу PREEMPT для профилактики головной боли.
Также одним из профилактических способов является таргетная терапия моноклональными антителами с помощью препаратов «Аджови» и «Иринэкс». Инъекции делают один раз в месяц или 3 месяца. Курс длится от 6 до 18 месяцев. Такая методика имеет мало побочных эффектов, и на сегодня это один из самых современных подходов в профилактике мигрени.
Важным условием успешного лечения мигрени является коррекция образа жизни:
-
Соблюдайте режим работы, сна и отдыха. Дефицит или избыток сна могут спровоцировать головную боль.
-
Питайтесь сбалансированно и пейте достаточно воды в течение дня. Добавьте в рацион побольше овощей, исключите сладости, чипсы и газировку, особенно если они провоцируют мигрень.
-
Обучитесь техникам релаксации и снятия мышечного напряжения. Это могут быть дыхательные практики, майндфулнес-терапия (практика осознанности), медитация.
-
Не отказывайтесь от физической активности, если она не является триггером мигрени.
Узнать цены на услуги или записаться на консультацию можно через мессенджеры, форму на сайте и по телефону.
Материал подготовлен вместе с нашим неврологом-цефалгологом Эльдаром Замировичем Мамхеговым.

Если в другие периоды жизни мы не так серьезно относимся к разного рода профилактическим рекомендациям врачей, то во время беременности готовы менять философию жизни и отношение к себе. И это здорово, потому что во многом может помочь решить проблемы, связанные с мигренью. Рассказывает наш невролог Дарья Захаровна Коробкова.
Как я уже говорила, сама мигрень не влияет на течение беременности и развитие плода. Но она может существенно усложнить жизнь беременной женщины: прежде всего это связано с тем, что мы будем ограничены в лекарственной терапии мигрени. Как действовать, если вы уже беременны, я рассказывала ранее.
А здесь информация для тех, кто только планирует беременность и страдает мигренью.
Начните с визита к доктору заранее, до наступления беременности (лучше за несколько месяцев).
Чтобы:
1) обсудить основные виды купирования приступа (т.е. прерывания, когда голова уже болит) и подобрать лекарства, которые помогут вам в период беременности справиться с приступами;
2) выяснить, что делать с препаратами, если вы уже находитесь на профилактической терапии. Например, при терапии моноклональными антителами желательно отложить наступление беременности на 5 месяцев после окончания лечения — у этих препаратов длительный период полувыведения, а клинические испытания на беременных женщинах не проводились;
3) провести профилактическую терапию при очень частых и интенсивных приступах (8 дней в месяц и более) ДО наступления беременности, отдавая предпочтение препаратам с коротким периодом выведения. Лечение может занять около 6 месяцев и будет направлено на то, чтобы снизить частоту и силу приступов и тем самым “подстраховаться” на время беременности;
4) оценить уровень тревоги и депрессии, поскольку они также способствуют учащению мигрени;
5) узнать, что подойдет вам из немедикаментозных методов купирования и профилактики приступов, что можно скорректировать в образе жизни, питания, гигиены сна, физической активности.
Например, регулярная физическая активность может снижать мигрень на 20%, риск депрессии на 25%, а поведенческая психотерапия снижает мигрень на 35-50%!
Поэтому при подготовке к беременности так важно уделять внимание нефармакологическим методам профилактики. При осознанном подходе к терапии мигрени возможно достичь очень хороших результатов.
Больше статей о головной боли читайте в нашем Телеграм-канале.

Серию серию статей посвятим препаратам для снятия приступов мигрени:
- триптанам,
- анальгетикам,
- НПВС
Начнем с триптанов – это рецептурные средства, которые подбирает врач, если обычные обезболивающие не помогают.
Триптаны – группа препаратов, разработанных специально для того, чтобы быстро снимать приступ мигрени и облегчать сопутствующие симптомы (свето- и звукобоязнь, тошнота, рвота). В России доступны три триптана – суматриптан, элетриптан и золмитриптан. Но! Триптаны не всегда можно принимать, есть ограничения и противопоказания.
Как принимать
Триптаны эффективны в любой фазе приступа, но наибольший эффект будет при приеме в начале:
- Примите одну таблетку, пока боль ещё легкая или умеренная.
- Вторую дозу триптанов можно принять через 2 часа.
- Не принимайте более двух доз в течение суток.
- Не используйте триптаны чаще двух дней в неделю. Это может привести к дополнительной головной боли – абузусной.
Триптаны – безопасный класс лекарственных средств, если их использовать по показаниям, но что нужно знать
1. Результаты приема триптанов зависят от индивидуальной восприимчивости человека:
- они эффективны не для всех людей, страдающих мигренью;
- даже если для вас триптаны эффективны, они могут купировать не все приступы;
- если один триптан оказался неэффективен, надо пробовать другой – он может больше подойти именно для вашей мигрени.
2. Помимо положительных свойств триптанов, есть и отрицательные:
- имеют частые побочные эффекты: тошнота, ощущение стягивания или сдавливания шеи, нижней челюсти, грудной клетки, сердцебиение, общая слабость, ощущение покалывания в конечностях, чувство жжения на коже;
- имеют ряд существенных противопоказаний.
Поэтому триптаны нужно принимать исключительно по назначению врача.
Больше статей о головной боли читайте в нашем Телеграм-канале.

В большинстве случаев боль с одной стороны головы — симптом мигрени. Но иногда это может быть свидетельством и другой, достаточно редкой формы головной боли — гемикрании континуа. Она встречается примерно у 1 человека из 1000 и чаще у женщин. Обычно болезнь начинается в возрасте 30-40 лет, но может быть в любом возрасте.
Из-за редкости расстройства и недостаточной осведомленности о нем правильный диагноз часто устанавливают с задержкой. Важно обращаться к специалистам, которые имели опыт работы с этим заболеванием. У неврологов-цефалгологов «Университетской клиники головной боли» есть успешные примеры диагностики и лечения гемикрании континуа.
Общая информация
При гемикрания континуа человека беспокоит постоянная односторонняя головная боль с периодическими обострениями. В отличие от мигрени и кластерной головной боли, при гемикрании континуа боль всегда носит хронический, практически ежедневный характер. Также она часто сочетается с такими мигренозными симптомами, как повышенная чувствительность к звукам и яркому свету.
Выделяют два подтипа этого заболевания:
-
Ремиттирующий, когда периоды с головной болью чередуются с периодами отсутствия симптомов (ремиссией) длительностью не менее 24 часов.
-
Непрерывный — головная боль присутствует постоянно, ежедневно, на протяжении как минимум одного года, протекает без периодов ремиссии не менее 24 часов.
Главной особенностью этого заболевания является положительный ответ на индометацин. Если препарат полностью купирует боль, это подтверждает диагноз гемикрании континуа. Другие лекарства обычно неэффективны.
Симптомы заболевания
Основные симптомы гемикрании континуа:
-
Постоянная высокоинтенсивная головная боль. Всегда затрагивает только одну сторону головы и распространяется на висок и область вокруг глаза. Может носить пульсирующий, давящий, колющий характер. В периоды между обострениями сохраняется монотонная, фоновая боль слабой интенсивности.
-
Вегетативные симптомы. Возникают только на стороне боли:
– покраснение глаза;
– слезотечение;
– заложенность или слизистые выделения из носа;
– отечность и опущение века (птоз);
– потливость лба и лица;
– сужение зрачка (миоз).
В моменты приступа человек может быть испытывать чувство сильного беспокойства из-за головной боли.
Диагностика
Чаще всего гемикранию континуа путают с пароксизмальной гемикранией, но всё же у них есть свои отличия. При гемикрании континуа головная боль постоянная, непрерывная, но с периодическими обострениями. Даже в периоды относительного улучшения сохраняется базовая боль.
При пароксизмальной гемикрании голова болит периодически, несколько раз в день. Приступы длятся от 2 минут до получаса. После окончания эпизода голова не болит.
Невролог-цефалголог проведет опрос, выяснит все симптомы расстройства, характер, локализацию боли, когда и при каких обстоятельствах появляется приступ, сколько он длится, что его сопровождает и какие методы его прерывания использует человек. Для того чтобы информация была полной, мы рекомендуем вести дневник головной боли и записывать все свои симптомы. Например, можно это делать с помощью телеграм-бота Мигребот.
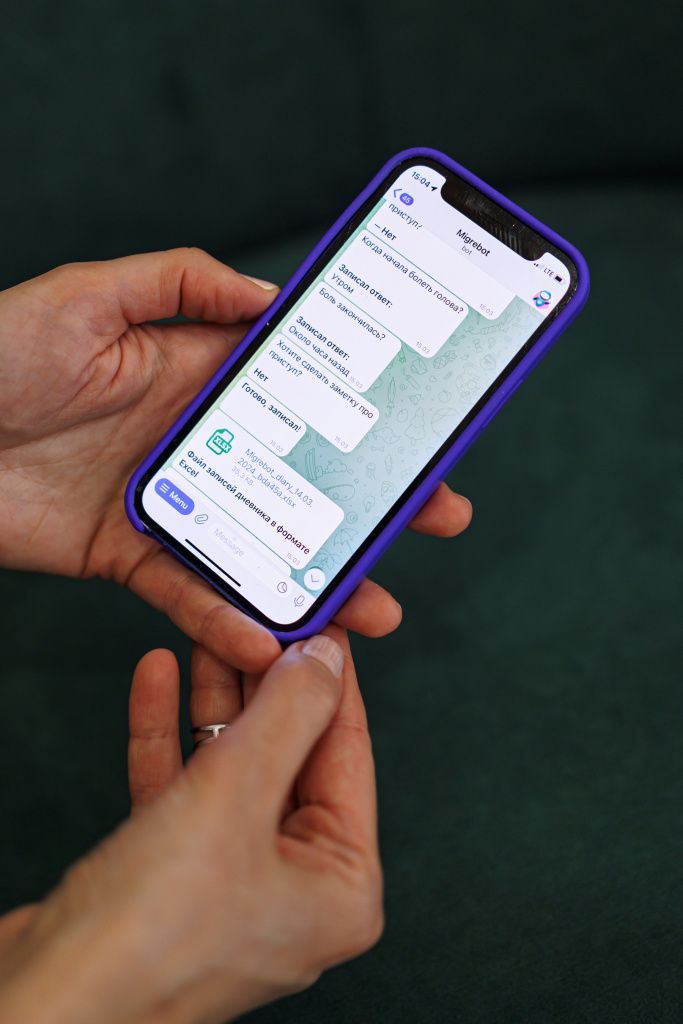
Если врач заметит «красные флаги», указывающие на другие заболевания, которые могли стать причиной вторичной головной боли, он назначит дополнительные исследования, например, КТ или МРТ.
После установления диагноза невролог-цефалголог обязательно расскажет о причинах болезни и на что он опирался при диагностике. Также доктор подробно объяснит тактику лечения.
Лечение гемикрании континуа
Специфической диагностической характеристикой этого типа головной боли является чувствительность к индометацину. Поэтому основной метод лечения гемикрании континуа — прием этого нестероидного противовоспалительного препарата (НПВП).
Обычно лечение начинают с небольшой дозы. Если она не дает эффекта, дозу постепенно увеличивают. После купирования симптомов человек может принимать поддерживающую дозу в течение длительного времени (иногда годами), поскольку при прекращении приема индометацина боль может вернуться.
В случаях, когда есть непереносимость индометацина, для лечения используют другие препараты (коксибы, глюкокортикостероиды).
Для дополнительного лечебного эффекта применяют немедикаментозные методы лечения — техники релаксации, когнитивно-поведенческую терапию.
Если вас беспокоит постоянная сильная односторонняя головная боль — обратитесь к нашим неврологам-цефалгологам. Они помогут установить точный диагноз и назначат эффективное лечение.
Врачи «Университетской клиники головной боли» в Москве — эксперты мирового уровня, авторы многих научных статей в международных и российских изданиях. Не только диагностируют и лечат все виды головных болей у взрослых и детей с рождения, но и обучают других врачей. Консультируют очно и дистанционно.
Узнать цены на услуги или записаться на консультацию можно через мессенджеры, форму на сайте и по телефону.
Материал подготовлен вместе с нашим неврологом-цефалгологом Эльдаром Замировичем Мамхеговым.

Головная боль — одна из самых недооцененных проблем нашего времени. От нее страдает около половины населения планеты, а до 4% людей испытывают головную боль более 15 дней в месяц. Лишь немногие получают верный диагноз, и это связано с тем, что о современных подходах к лечению мало знают как люди, страдающие от головной боли, так и многие врачи.
В «Университетской клинике головной боли» работают врачи неврологи-цефалгологи – специалисты по лечению головной боли. Наша работа состоит в том, чтобы найти настоящую причину проблемы и используя различные медикаментозные и немедикаментозные средства помочь человеку справиться с болью и управлять ею. А также мы обучаем врачей со всей страны диагностировать и лечить головную боль.
Какие заболевания могут вызывать головную боль?
Таких заболеваний очень много. В 2018 году Международное общество головной боли опубликовало классификацию, где перечислены все виды головной боли и их причины. Сейчас ведется работа над новой, уже IV версией этой классификации.
Виды головной боли
Выделяют 3 большие группы головных болей:
- Первичные головные боли.
- Вторичные головные боли.
- Лицевые и другие головные боли.
Мы расскажем о заболеваниях, которые попадают каждый из этих разделов классификации.
Первичные головные боли
Головная боль считается первичной, если это самостоятельное заболевание, не имеющее причины в виде другого заболевания. Она возникает прямо в мозге и провоцируется различными стимулами (триггерами). Первичные головные боли это, например: головная боль напряжения, мигрень, кластерная головная боль.
При мигрени болевые ощущения не постоянные. Заболевание протекает в виде приступов, которые проявляются периодически и продолжаются от 4 ч. до 3 суток. Пульсирующая боль обычно возникает с одной стороны и может распространяться на затылок, шею, глаз. Перед началом приступа у некоторых людей появляется аура. Это зрительные, чувствительные, речевые и двигательные «спецэффекты». В момент приступа человек больше, чем обычно восприимчив к яркости света и громкости звука, его может тошнить, у некоторых случается рвота.
Головная боль напряжения иногда длится до 7 дней. Человека беспокоит двухсторонняя, давящая, сжимающая головная боль более низкой интенсивности, чем бывает боль при мигрени. Тошнота обычно не появляется, но иногда также бывает повышенная чувствительность к свету и звукам. На такую головную боль благотворно влияют легкие физические нагрузки или прогулка на свежем воздухе.
Самые сильные первичные головные боли — пучковые или кластерные. Боль располагается с одной стороны в области глазной орбиты и/или виска. Эта невыносимая боль может беспокоить человека до 8 раз в день. Во время эпизода глаз со стороны, которая болит, может краснеть, иногда текут слезы, закладывает нос. Кластерная головная боль иногда возникает в определенные периоды в течение года (например, осенью или весной), и не беспокоить в другое время.
Есть и другие, ещё более редкие формы первичных головных болей.
Вторичные головные боли
Вторичная головная боль – это симптом, то есть проявление другого заболевания. Она возникает из-за патологии сосудов, оболочек, мягких тканей головы и шеи.
Группа вторичных головных болей очень обширная. Самые распространенные заболевания, которые сопровождаются головной болью:
- Травмы головы и шеи.
- Поражение сосудов головного мозга или шеи (инсульт, внутримозговое кровоизлияние, аневризмы, мальформации, расслоение шейных артерий).
- Изменение внутричерепного давления (идиопатическая внутричерепная гипертензия, опухоли, кисты головного мозга, гидроцефалия, состояние после люмбальной пункции).
- Лекарственно-индуцированная головная боль. Ее вызывают избыточный прием НПВС, комбинированных анальгетиков и триптанов или отмена кофеина и гормональных препаратов эстрогена.
- Инфекции. Поражение самого головного мозга (менингит, энцефалит) или системная инфекция (грипп, ОРВИ, COVID-19, пневмония) вызывают интоксикационный синдром, в который входит головная боль.
- Заболевания глаз, ЛОР-органов, стоматологические проблемы. Глаукома, близорукость, синуситы, инфекции глаз, ушей, зубов также могут вызывать головную боль.
- Психические заболевания. Головная боль может быть при психосоматических (соматизированных) расстройствах и хроническом бреде.
Краниальные, лицевые и другие головные боли
Проблемы с периферическими нервами, которые пронизывают голову и лицо, тоже могут приводить к головной боли. Невралгия тройничного, языкоглоточного или затылочного нерва вызывает боль в тех точках, где они расположены. Герпетическая инфекция, опухоли или рассеянный склероз тоже могут раздражать волокна тройничного и языкоглоточного нервов, тем самым инициируя головную и лицевую боль.

В каких случаях нужно обязательно обратиться к врачу?
Мы рекомендуем обращаться к врачу, если головная боль осложняет вам жизнь и не поддается контролю.
Обратиться за помощью необходимо, если:
- Головная боль усиливается.
- Головная боль пробуждает ото сна.
- Беспокоит утренняя головная боль.
- Боли сопровождаются нарушением зрения, походки, речи, координации движений.
- Из-за головных болей вы не можете работать и вести привычный образ жизни.
Есть особо опасные состояния, когда необходимо немедленно обратиться за медицинской помощью. Это касается симптомов инсульта (нарушения мозгового кровообращения).
Проверить человека на признаки инсульта можно с помощью простого теста «УЗП»:
- У — улыбнуться. Улыбка окажется асимметричной.
- З — заговорить. Речь будет невнятной, смазанной.
- П — поднять. Когда вы предложите человеку поднять одновременно две руки, то при инсульте одна рука будет отставать.
До приезда скорой помощи откройте окна для поступления свежего воздуха, освободите человека от тугой одежды (расстегните пояс, ремень, галстук). Переверните его на бок и не предлагайте человеку пить. При инсульте часто нарушается акт глотания, он может захлебнуться. Будьте рядом, пока не приедут врачи.
К какому врачу обращаться при головной боли?
С головной болью вы можете обратиться к врачу-терапевту или узкому специалисту, который занимается головными болями — врачу неврологу-цефалгологу. В нашей клинике работают именно такие специалисты.
Компетентный врач-терапевт тоже сможет исключить вторичные формы головной боли и подобрать лечение для первичных. Но все-таки диагностика и лечение головной боли — прерогатива неврологов-цефалгологов.
Объясним почему на примере врачей нашей клиники. Во-первых, врач невролог-цефалголог имеет больший практический опыт. Он чаще видит и общается с людьми, которых беспокоит головная боль. У цефалгологов больше выборка, а значит более достоверные данные.
Во-вторых, неврологи-цефалгологи «Университетской клиники головной боли» постоянно изучают новую информацию о заболевании: клинические исследования, рекомендации, современные методы лечения и профилактики. Благодаря этому они больше, чем кто бы то ни было, погружены в тему и могут помочь человеку, предложив самые эффективные и безопасные методики.
Помощь специалистов «Университетской клиники головной боли»
Врачи неврологи-цефалгологи нашей клиники диагностируют и лечат различные виды головной боли.
Диагностика в нашей клинике соответствует мировым стандартам. Сбор жалоб и анамнеза — основной инструмент диагностики мигрени и других видов боли. Только в случаях, если врач во время опроса обнаруживает «красные флаги», то есть признаки того, что у человека может быть другое заболевание, которое приводит к головной боли, он назначает дополнительные исследования.
При подборе лечения наши врачи руководствуются современными рекомендациями и принципами доказательной медицины. Все используемые методы терапии (таблетки, инъекции моноклональных антител, ботулинотерапия, рекомендации по коррекции образа жизни, психотерапевтические подходы) имеют научно обоснованную базу и прошли проверку своей эффективности и безопасности.
Лечение назначается в соответствии с формой головной боли, частотой и тяжестью приступов. Наши специалисты подробно и доступно объясняют логику выставления диагноза, и почему именно тот или иной вариант лечения был выбран.
Мы не назначаем ненужных исследований «для увеличения среднего чека» и лекарств, которые не применяются нигде в мире. Мы лечим все виды головных болей. Принимаем взрослых и детей с рождения. Консультируем очно и дистанционно.
Наша клиника разработала «Мигребота» – дневник головной боли в Телеграме. Благодаря ему вы можете в любой момент внести данные о приступе головной боли.
А еще мы уже 10 лет проводим международную конференцию «Лечение головной боли» и различные обучающие программы для врачей, которые хотят лучше диагностировать и лечить головную боль.
Если вас беспокоят частые головные боли, можете обратиться за консультацией к любому из наших неврологов-цефалгологов. «Университетская клиника головной боли» находится в Москве по адресу: ул. Люсиновская, дом 39, строение 2 (10 минут пешком от ст. м. «Добрынинская», «Серпуховская»). Узнать цены на услуги или записаться на консультацию можно через мессенджеры, форму обратной связи на сайте или по телефону.
Больше статей о головной боли читайте в нашем Телеграм-канале.

До 3-4% людей во всем мире страдают хронической ежедневной или практически ежедневной головной болью. Основная причина – хроническая мигрень. Тем не менее, диагностировать её порой непросто. Её могут принять за хроническую головную боль напряжения, а некоторые врачи считают, что такую боль вызывают остеохондроз или недостаточное кровоснабжение мозга (что, конечно, не соответствует современным научным представлениям о природе мигрени). Разбираемся, что приводит к развитию хронической мигрени, почему её непросто распознать и какие проблемы возникают при лечении.
Что такое хроническая мигрень и как она возникает?
Хроническая мигрень – заболевание, при котором голова болит 15 дней в месяц и более. При этом приступы, типичные для мигрени, бывают не реже восьми раз в месяц.
Как правило, до того, как у человека разовьется хроническая мигрень, он страдает более редкими приступами (эпизодической мигренью). Когда заболевание переходит в хроническую стадию, головная боль может утрачивать мигренозные черты. Она может стать двусторонней, сжимающей, а не пульсирующей. Становятся слабее сопутствующие симптомы – рвота, свето- и звукобоязнь. Тем не менее, хоть хроническая мигрень и меньше похожа на классическую, она также чувствительна к специфическим противомигренозным средствам – триптанам.
Что же на самом деле вызывает хроническую мигрень?
Проводились крупные исследования, которые выявили, что на развитие хронической мигрени влияют:
- чрезмерное употребление лекарств для снятия головной боли,
- лишний вес,
- депрессия, стрессы и/или повышенная тревожность,
- гипотиреоз,
- учащение эпизодических приступов мигрени.
! Одним из значимых факторов перехода мигрени в хроническую также считают предшествующее, даже за много лет, физическое или эмоциональное насилие.
Однако, причина ли всё это или следствие хронической мигрени – пока только обсуждается. Что научно доказано: на начальном этапе развития хронической мигрени, когда редкие приступы становятся чаще, в мозге происходят определенные биохимические изменения. Мозг «заучивает» боль. Если начать профилактическое лечение на этом этапе, можно предотвратить хроническую мигрень. Если же с начала развития хронической мигрени прошло больше 6 месяцев, шансы на успех уменьшаются. Поэтому важно не откладывать лечение.
В следующей части расскажем: что делать, если приступы мигрени стали чаще или когда головная боль уже имеет хронический характер.
Больше статей о головной боли читайте в нашем Телеграм-канале.

Наш невролог Дарья Захаровна Коробкова продолжает рассказывать о том, как подобрать профилактическое лечение и препараты для купирования приступа у людей старше 65 лет. Если пропустили первую часть, рекомендуем начать с неё — там об особенностях проявления мигрени у пожилых, важных моментах при подборе терапии.
1. Купирование приступа:
Самым безопасным обезболивающим для купирования приступа мигрени будет парацетамол 500-1000 мг (из-за низкого числа побочных эффектов), но эффективность его невысока.
Если парацетамол не помогает или его приходится принимать более двух раз в неделю, нужно подбирать терапию. Что важно:
- При выборе лечения нужно принимать во внимание наличие коморбидных состояний, риска побочных эффектов и лекарственных взаимодействий.
- Лекарства.
- Триптаны официально не разрешены к применению у людей старше 65 лет. Противопоказаны пациентам с перенесенным ОНМК и ИМ, с ИБС неконтролируемой ГБ и атеросклерозом, однако консенсус экспертов не исключает возможности рассматривать триптаны для купирования приступа мигрени при отсутствии факторов риска инсульта или инфаркта миокарда.
- Препараты эрготаминового ряда (например, номигрен) ассоциируется с большим количеством побочных эффектов и риском сосудистых событий. Поэтому эти препараты не рекомендуются к использованию у пожилых.
- Прием комбинированных анальгетиков (более 8 дней в месяц) повышает риск развития лекарственно индуцированной головной боли.
- Нестероидные противоспалительные препараты (НПВП) ингибируют ЦОГ1 и ЦОГ 2 — важнейшие вещества, регулирующие сосудистый тонус и функции почек. При регулярном использовании НПВП в больших дозах есть риск развития токсической нефропатии, декомпенсации и утяжеления течения уже имеющейся у пациентов хронической почечной недостаточности, повышения артериального давления, так как ЦОГ 2 участвует в регуляции АД в почках. Напроксен относится по данным метаанализа к самому кардиобезопасному препарату, а целекоксиб вызывает меньше всего гастроинтестинальных проблем.
Подробнее про клинические рекомендации «Рациональное применение нестероидных противовоспалительных препаратов (НПВП) в клинической практике» можно прочитать здесь: https://doi.org/10.14412/1995-4484-2018-1-29
2. Профилактическое лечение:
Перед началом лечения врач должен оценить скорость клубочковой фильтрации (СКФ) и печеночную функцию, изучить лекарственное взаимодействие препаратов и, при необходимости, проконсультироваться со смежными специалистами. Далее обязательно мониторировать такого пациента на всём протяжении терапии.
Профилактическое лечение также проводится с учетом сопутствующих заболеваний, приема антикоагулянтов, антиаритмических препаратов, желательна оценка ЭКГ, соматического статуса, электролитных нарушений перед началом лечения.
Прием трициклических антидепрессантов у пожилых с сердечно-сосудистыми заболеваниями не рекомендован в виду риска нарушения внутрижелудочковой проводимости и возникновения жизнеугрожающих аритмий.
Имеются достоверные данные о кардиобезопасности моноклональных антител к CGRP. В частности, данный параметр оценивался у галканезумаба (возрастная планка 65 лет) и у фреманезумаба (возрастная планка 70 лет).
Золотое правило — низкий старт и тихий ход, то есть начало лечения с минимальных доз с постепенным медленным повышением дозировки препарата.
В нашей клинике мы диагностируем и лечим все случаи головной боли, в том числе и у пожилых людей.
Больше статей о головной боли читайте в нашем Телеграм-канале.
Когда нужно принимать таблетки от мигрени
Купирование (прерывание) приступа необходимо, чтобы уменьшить воспаление, чувствительность болевых рецепторов и сузить сосуды, которые расширяются во время мигрени. Обезболивающие позволяют предотвратить хронизацию боли и снизить уровень тревоги и депрессии, которые возникают в ответ на длительную боль.Многие часто совершают ошибку — принимают лекарство слишком поздно. Человек может тянуть до последнего в надежде, что боль “сама пройдет”. В конце концов выпивает таблетку, когда боль уже усилилась и сложнее поддается обезболиванию. Однако обезболивающее нужно принимать в самом начале приступа и запивать достаточным количеством воды. Также важно не уменьшать рекомендованную дозировку — чтобы препарат подействовал, необходима полная доза.
Группы препаратов от мигрени
Простые анальгетики
Парацетамол — основной представитель этой группы. Он блокирует фермент, который необходим для образования медиаторов боли, а также повышает болевой порог, что делает организм менее восприимчивым к болевым ощущениям. Главные эффекты — уменьшение воспаления и интенсивности головной боли, а также снижение температуры, что актуально при лихорадке. Для купирования приступа используют дозировку парацетамола до 1000 мг в сутки.Нестероидные противовоспалительные средства (НПВС)
Это могут быть, например, ибупрофен, напроксен, диклофенак, аспирин. Они также блокируют ферменты, участвующие в образовании медиаторов боли, снимают воспаление и болевые ощущения. Есть НПВС с селективным действием, которые влияют только на определенный фермент циклооксигеназу-2 (ЦОГ-2). Они являются более безопасными с точки зрения возможных побочных реакций по сравнению с неселективными препаратами.Триптаны
Это группа рецептурных лекарств для снятия приступов мигрени. Активные вещества, содержащиеся в триптанах, воздействуют на серотониновые рецепторы и вызывают сужение сосудов в головном мозге. Также они блокируют активность в системе тройничного нерва и уменьшают выделение провоспалительных медиаторов, провоцирующих мигрень. Особенность триптанов в том, что они наиболее эффективны при применении в самом начале приступа, когда симптомы только начинают появляться. Поэтому важно принимать их с точным соблюдением всех рекомендаций врача.Комбинированные обезболивающие
Например, пенталгин, цитрамон, аскофен. В их составе находятся лекарства с разным механизмом действия, которые снимают воспаление и воздействует непосредственно на болевые рецепторы. У комбинированных препаратов есть недостаток — маленькие дозировки обезболивающих, и для эффективного снятия головной боли одной таблетки может не хватить. Также многокомпонентность и содержание веществ, не влияющих на причину головной боли, например, в состав часто добавляют кофеин, спазмолитики и седативные вещества, может увеличить риск побочных эффектов.Все препараты этих групп лучше принимать под контролем врача. Если приступ не купировать правильно, то это может привести к хронизации головной боли, когда она становится чаще и интенсивнее, требует большего количества обезболивающих. Из-за их чрезмерного применения может возникнуть абузусная головная боль, которая сложно поддается лечению.
В целом, чем меньше компонентов в одной таблетке обезболивающего, тем оно безопаснее. Поэтому монопрепараты, в составе которых только одно действующее вещество, предпочтительнее для купирования головной боли.
Для снятия приступов мигрени как специфической головной боли наиболее эффективны триптаны. Также используют монопрепараты, такие как парацетамол или ибупрофен, и селективные НПВС.
Современные препараты нового поколения
В России зарегистрирован римегепант — современное лекарство из нового поколения препаратов для лечения мигрени. Он единственный из своего класса медикаментов обладает двойным действием: не только помогает снизить частоту и интенсивность мигренозных приступов при длительном применении, но и может купировать головную боль при однократном приеме.Римегепант целенаправленно воздействует на рецептор CGRP — кальцитонин-ген родственного пептида, который участвует в возникновении боли при мигрени, блокируя активность этого белка. Препарат быстро облегчает головную боль и другие симптомы мигрени, если использовать его в начале приступа. Римегепант принимают в таблетках, которые растворяются во рту и не требуют запивания водой.
Что делать, если таблетки от мигрени не помогают?
Если приступы становятся более частыми и интенсивными, из-за чего приходится принимать всё больше обезболивающих, чтобы облегчить головную боль — стоит обратиться к неврологу-цефалгологу и подобрать профилактическую терапию. Ее можно рассматривать, когда количество приступов головной боли превышает 4 дня в месяц. Цели профилатического лечения — уменьшить количество приступов, снизить интенсивность головной боли, облегчить симптомы и улучшить качество жизни в целом.Эффективными препаратами для профилактики приступов являются:
- бета-блокаторы (также используются для лечения артериальной гипертензии);
- противоболевые антидепрессанты;
- противоэпилептические препараты.
- Ботулинотерапию — инъекции ботулотоксина типа А, которые делают по специальному протоколу PREEMPT для профилактики головной боли.
- Таргетную терапию моноклональными антителами с помощью препаратов «Аджови» и «Иринэкс». Инъекции делают один раз в месяц или 3 месяца. Такая методика имеет мало побочных эффектов, и на сегодня это один из самых современных подходов в профилактике мигрени.
- Лечение мигрени препаратом «Кьюлипта». Это атогепант — новое и самое современное поколение препаратов, предназначенное для долгосрочной профилактики мигрени.
- Соблюдайте режим работы, сна и отдыха. Дефицит или избыток сна могут спровоцировать головную боль.
- Питайтесь сбалансированно и пейте достаточно воды в течение дня. Постарайтесь ограничить те продукты, которые обычно провоцируют у вас мигрень.
- Обучитесь техникам релаксации и снятия мышечного напряжения. Это могут быть дыхательные практики, майндфулнес-терапия (практика осознанности), медитация.
- Не отказывайтесь от физической активности, если она не является триггером мигрени.
Среди врачей «Университетской клиники головной боли» в Москве — эксперты мирового уровня, которые обучают других врачей и ведут научную деятельность. Мы работаем по международным стандартам, используем в своей практике методы с доказанной эффективностью и безопасностью. Лечим все виды головных болей, в том числе и сложные случаи, у взрослых и детей с рождения. Консультируем очно и дистанционно.
Записаться на консультацию к нашим неврологам-цефалгологам можно через мессенджеры, форму на сайте и по телефону.
Ответы на частые вопросы
Почему обезболивающие не снимают мигрень?
Обычные обезболивающие справляются с общей болью и воспалением, но не воздействуют на специфические нейрохимические процессы в головном мозге при мигрени — активацию тройничного нерва и выброс болевых медиаторов. Поэтому они не всегда могут быстро снять мигренозный приступ. Боль при мигрени чаще односторонняя, но в некоторых случаях голова может болеть и с двух сторон.Также важно правильно принимать препарат, чтобы он успел поступить в кровь и подействовать: необходимо выпивать таблетку в самом начале головной боли и не изменять дозировку, которую назначил врач.
Можно ли принимать суматриптан без назначения врача?
Суматриптан — рецептурный препарат, поэтому назначать его должен врач. Самостоятельный неконтролируемый прием может привести к осложнениям, в том числе к абузусной головной боли из-за чрезмерного количества обезболивающих, которая сложнее поддается лечению.Чем римегепант отличается от триптанов?
Римегепант целенаправленно воздействует на рецептор CGRP — кальцитонин-ген родственного пептида, который участвует в возникновении боли при мигрени, блокируя активность этого белка. Препарат может не только купировать головную боль, но при регулярном применении способен уменьшить частоту приступов мигрени.Римегепант не влияет на серотониновые рецепторы и не вызывает вазоконстрикцию (сужение сосудов), в отличие от триптанов. Именно эти свойства дают возможность использовать его у людей с сердечно-сосудистыми заболеваниями, сахарным диабетом, пожилых людей, а также для лечения лекарственно-индуцированной головной боли. Также препарат имеет минимальный риск межлекарственных взаимодействий.
Сколько таблеток можно выпить при одном приступе?
Это зависит от конкретного препарата — всегда следуйте инструкции и назначению врача. В частности, при приеме триптанов, если первая доза не помогла, вторую можно принять через несколько часов, но не более двух доз в сутки. Также не стоит комбинировать в течение суток несовместимые препараты, например, разные триптаны между собой. Каждый препарат имеет определенное время выведения из организма, и превышение безопасной дозы может увеличить риск побочных эффектов.Что выпить при мигрени с аурой?
Важно отметить, что сама аура лекарствами не купируется, потому что это не боль, и остановить ее, к сожалению, невозможно. Подождите начала головной боли, так как аура — ее предвестник. Как только боль зарождается, сразу примите обезболивающее.Материал подготовлен вместе с нашим неврологом-цефалгологом Евгением Владимировичем Носковым.



 Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
Каждый день Мигребот будет задавать вам несколько вопросов. Время для общения вы выберете сами.
 Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
Если бот заметит, что вы перебираете с обезболивающими или приступы стали чаще – предупредит вас.
 Вы можете скачать дневник в любое время.
Вы можете скачать дневник в любое время.